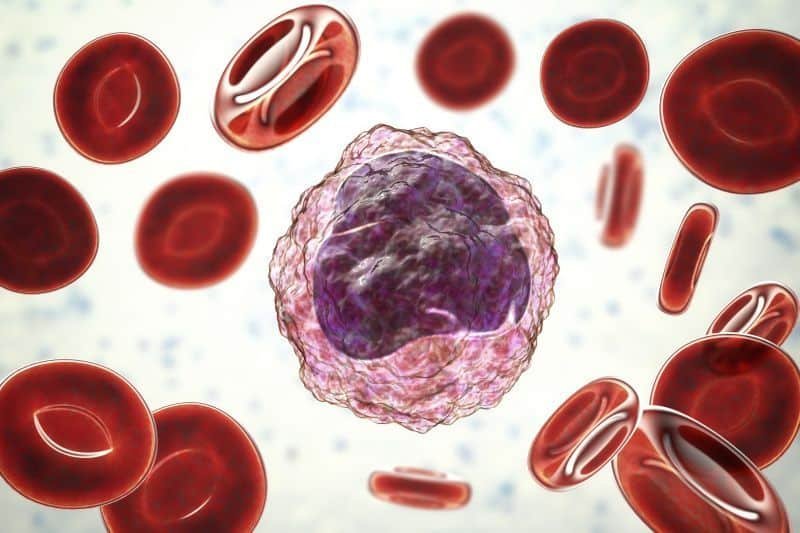
Krwinki białe (inaczej leukocyty, granulocyty obojętnochłonne, neutrofile, neutrocyty) stanowią pierwszą linię obrony organizmu człowieka przed bakteriami i grzybami. Wskutek terapii nowotworów złośliwych (głównie chemioterapii) wytwarzanie leukocytów oraz ich zadania obronne zostają często upośledzone. Cytostatyki, naświetlanie oraz terapia immunosupresyjna naruszają na różnych etapach proces tworzenia nowych komórek oraz ich funkcje, co prowadzi do konsekwencji klinicznych – tak powstaje neutropenia po chemioterapii.
NEUTROPENIA U PACJENTÓW ONKOLOGICZNYCH
Neutropenia stanowi jedno z najczęstszych powikłań niepożądanych terapii cytostatycznych i chemioterapii. Czynniki ryzyka rozwoju neutropenii u pacjentów onkologicznych są zależne od zastosowanej terapii cytotoksycznej oraz indywidualnych predyspozycji i stanu zdrowia chorego.
Do czynników ryzyka rozwoju neutropenii zależnych od pacjenta należą: obecność procesu nowotworowego pierwotnego lub wtórnego w obrębie szpiku kostnego, zaawansowana choroba nowotworowa, wiek powyżej 60-65 lat, płeć żenska, gorszy stan sprawności ogólnej, niedożywienie, niedokrwistość i obecność chorób współistniejących.
Neutropenia u pacjentów onkologicznych jest stanem polegającym na zmniejszeniu liczby granulocytów obojętnochłonnych (neutrofili) w jednostce objętości krwi poniżej dolnej granicy normy. Pojęcie ciężkiej neutropenii w onkologii najczęściej odnosi się do zmniejszenia liczby neutrofili we krwi poniżej 500/µl.
JAKIE SĄ OBJAWY NEUTROPENII
Objawy neutropenii mogą być tym silnie wyrażone, im bardziej intensywna jest terapia onkologiczna oraz im bardziej nasilona jest niewydolność szpiku kostnego na skutek podstawowej choroby nowotworowej. Neutropenia po chemioterapii czyli spadek poziomu krwinek białych (leukocytów) oraz towarzyszące jej infekcje stanowią jeden z najistotniejszych problemów leczenia pacjentów onkologicznych.
Neutropenia po chemioterapii może przebiegać bezobjawowo albo towarzyszyć objawowej infekcji. Szczególne niebezpieczne sytuacje mają miejsce wtedy, kiedy u pacjenta z niską ilością leukocytów oprócz wysokiej gorączki nie występują żadne inne objawy infekcji (zakażenia). Mówi się wtedy o gorączce neutropenicznej.
Ryzyko wystąpienia groźnych powikłań i zakażenia zależy od liczby leukocytów (netrofilów) oraz czasu utrzymywanie się ich niedoboru. Norma dla leukocytów (krwinek białych) wynosi 1,5 x 109 komórek/l).
- W przypadku < 1,5 do 1,0 x 109 komórek/l mówimy o neutropeni łagodnej.
- Neutropenia po chemioterapii średniej ciężkości obejmuje przedział < 1,0 do 0,5 x 109 komórek/l.
- Bardzo ciężką neutropenia po chemioterapii występuje gdy we krwi znajduje się < 0,5 x 100 komórek/l. W takim przypadku prowadzi ona zwykle do rozwoju ciężkich zakażeń bakteryjnych.
GORĄCZKA NEUTROPENICZNA – LECZENIE
Gorączką nueutropeniczną nazywamy stan, gdy u chorego z neutropenią wystąpi wysoka gorączka >38,5 stopni C . Jest ona zwykle objawem ciężkiego zakażenia i wymaga zastosowania antybiotyków o szerokim zakresie działania. Jeżeli wystąpi kilka lub dni po podaniu chemioterapii jest najczęściej ciężkim powikłaniem po jej podaniu i wymaga konkretnego postępowania.
Przy zwykłej chemioterapii częstość wystąpienia gorączki neutropenicznej podczas neutropenii czyli deficytu leukocytów zwykle wynosi 25-40%. Przy zintensyfikowanej terapii lub podczas podwyższonych dawek chemioterapii, ten odsetek jest wyższy. Przy właściwym leczeniu prognoza dla gorączki jest korzystna, a śmiertelność niewielka (<5%).
Do czynników wpływających na wzrost ryzyka wystąpienia powikłań neutropenii należą: nowotwory układu krwionośnego, przerzuty guzów litych do szpiku, niewydolność wątroby, zaawansowany wiek chorego, zły stan sprawności, rodzaj i dawka leku, wcześniej stosowana chemioterapia, ilość schematów i cykli leczenia, zastosowanie cewników naczyniowych i przebyta radioterapia.
JAK PRZECIWDZIAŁAĆ NEUTROPENII PO CHEMIOTERAPII?
Najlepszą metodą uniknięcia wymienionych powikłań związanych z neutropenią jest zapobieganie jej rozwojowi. Dzięki regularnym badaniom krwi można w porę wychwycić deficyt i spadek liczby leukocytów (białych krwinek) i zastosować czynniki wzrostu dla linii granulocytowej.
Profilaktyka pierwotna neutropenii i gorączki neutropenicznej u pacjentów z chorobą nowotworową leczonych chemioterapią polega na zastosowaniu czynników wzrostu przed wystąpieniem pierwszego epizodu neutropenii. Wykazano, że takie postępowanie wpływa na pozytywnie na czas trwania gorączki neutropenicznej oraz zmniejsza czas trwania hospitalizacji.
Lekiem z wyboru w przypadku neutropenii po chemioterapii jest G-CSF (Granulocyte-Colony Stimulating Factor). Czynnik ten działa na prekursory neutrofilów w szpiku kostnym, przyspieszając ich dojrzewanie, proliferację i zwiększając aktywność. Najlepsze wyniki osiąga się stosując profilaktycznie G-CSF (filgrastim = Neupogen lub lenograstin = Granocyte) 24 godziny po chemioterapii.
Jeśli lek nie został podany profilaktycznie, wskazaniem do użycia będzie wystąpienie gorączki neutropenicznej lub neutropenii bez gorączki (gdy liczba leukocytów wynosi < 1,0 x 109 komórek/l.) Podawanie czynnika wzrostu dla leukocytów skraca czas trwania neutropenii, przyspiesza powrót prawidłowej liczby granulocytów obojętnochłonnych oraz zmniejsza częstość gorączki neutropenicznej.
Proponowana dawka G-CSF wynosi 5 ug/kg/d podskórnie – do czasu uzyskania liczby neutrofilów >1,0 x 109/l. Zwykle czas stosowania czynnika wzrostu wynosi 5-10 dni. Obecnie dostępny jest czynnik wzrostu o przedłużonym uwalnianiu, którego pojedyncza dawka podana na jeden cykl chemioterapii wystarcza na 21 dni. Objawy niepożądane po podaniu czynnika wzrostu leukocytów (granulopoezy) są rzadkie i obejmują objawy grypopodobne.