Zmęczenie, bladość, łatwe powstawanie siniaków i krwawienia często są mylone z naturalnymi procesami starzenia, a mogą wskazywać na zespoły mielodysplastyczne (MDS), które stanowią istotne zagrożenie dla zdrowia, zwłaszcza starszych osób.
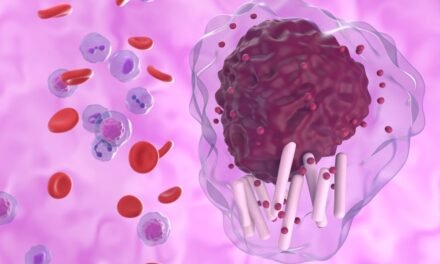
Zespoły mielodysplastyczne (ang: myelodysplastic syndromes) to grupa nowotworów układu krwiotwórczego, która charakteryzuje się dysplazją (nieprawidłowością w budowie) i hiperplazją (rozrostem) szpiku kostnego oraz niedoborem jednej lub większej liczby rodzajów komórek we krwi obwodowej. MDS mają tendencję do transformacji w ostrą białaczkę szpikową.
Zespoły mielodysplastyczne – co to
Zespoły mielodysplastyczne to zaburzenie szpiku kostnego, choć rzadkie, może prowadzić do poważnych zaburzeń: anemii, częstych infekcji infekcje i zwiększonego ryzyka ostrej białaczki szpikowej. Wczesne wykrycie i leczenie MDS znacznie poprawia rokowania i jakość życia pacjentów.
MDS to zróżnicowana grupa nowotworów układu krwiotwórczego, charakteryzujących się nieprawidłową produkcją komórek krwi w szpiku kostnym.
Zespoły mielodysplastyczne mogą występować w różnych formach, od łagodnych – początkowo nie wymagających leczenia, do ciężkich – stanowiących bezpośrednie zagrożenie życia. Często są diagnozowane u osób starszych.
Przyczyny choroby nie są w pełni poznane. Natomiast czynniki ryzyka to:
- starszy wiek
- wcześniejsze leczenie chemioterapią lub radioterapią
- ekspozycja na niektóre związki chemiczne np. benzen
- narażenie na działanie dymu tytoniowego
Zespoły mielodysplastyczne – objawy
Objawy MDS mogą być niespecyficzne, a diagnoza wymaga szczegółowych badań krwi i szpiku kostnego. Najczęstsze objawy i symptomy jakie charakteryzują zespoły mielodysplastyczne:
- ogólne osłabienie
- zawroty głowy
- zaburzenia odporności
– W Polsce na zespoły mielodysplastyczne chorują najczęściej osoby powyżej 60. roku życia, w tej grupie liczba zachorowań wynosi 7-35 przypadków na 100 000 osób/rok. Częstość występowania MDS rośnie razem z wiekiem, a średnia wieku zachorowania w Polsce wynosi ok. 71 lat. Nie oznacza to jednak, że osób młodszych ta choroba nie dotyczy. Zdarzają się takie przypadki zachorowań nawet u dzieci — wyjaśnia dr Marek Dudziński z Fundacji Saventic.
Najczęstszym objawem MDS jest niedokrwistość, która prowadzi do osłabienia i zmęczenia nieustępującego nawet po odpoczynku. Niedobór czerwonych krwinek utrudnia dostarczanie tlenu do komórek organizmu, co przekłada się na ogólne osłabienie i pogorszenie funkcji wszystkich narządów. Innym objawem niedokrwistości jest bladość skóry i błon śluzowych.
Zaburzenia w produkcji białych krwinek zwiększają podatność na infekcje, w tym ciężkie zakażenia bakteryjne i grzybicze. Pacjenci z MDS są również bardziej narażeni na krwawienia z powodu niedoboru płytek krwi, które są istotnym elementem w procesie krzepnięcia krwi. W rzadszych przypadkach może dojść do powiększenia węzłów chłonnych, wątroby i śledziony.
Dodatkowo część pacjentów z MDS, może mieć w swoim organizmie nieprawidłowe komórki odpowiadające za nocną napadową hemoglobinurię (PNH). Ich wykrycie w kontekście MDS ma znaczenie kliniczne, ponieważ może wpływać na wybór metody leczenia i przewidywanie przebiegu choroby.
Diagnoza: MDS
Diagnoza MDS jest złożona i wymaga przeprowadzenia licznych specjalistycznych badań. Najczęściej stawiana jest przez hematologa.
– MDS jest podejrzewany szczególnie u pacjentów, u których przez dłuższy czas utrzymuje się, stwierdzony w badaniu morfologii krwi i niewyjaśniony innymi przyczynami, niedobór krwinek – najczęściej czerwonych (anemia), ale także płytkowych (małopłytkowość) i białych (leukopenia). Do potwierdzenia MDS konieczna jest biopsja aspiracyjna szpiku kostnego, która pozwala na bezpośrednią ocenę komórek krwiotwórczych, ich odsetka i dojrzewania. Kolejnym koniecznym krokiem są badania genetyczne – cytogenetyczne i molekularne – pozwalające na stwierdzenie charakterystycznych zaburzeń genetycznych w komórkach krwiotwórczych – komentuje dr Marek Dudziński.
I dodaje:
– Wyniki tych badań pomagają nie tylko w rozpoznaniu, ale również w określeniu podtypu MDS i mogą mieć wpływ na wybór leczenia. MDS ma wiele podtypów, istotnie różniących się objawami, rokowaniem i leczeniem.
Zespoły mielodysplastyczne – leczenie
Większość chorych ma objawy choroby i wymaga leczenia. U pacjentów z grup niższego ryzyka stosuje się przetoczenia preparatów oraz leki wspomagające produkcję komórek krwi. Wśród chorych wyższego ryzyka stosuje się chemioterapię.
Jedyną metodą dającą możliwość całkowitego wyleczenia MDS jest allogeniczny przeszczep szpiku kostnego. Z uwagi na możliwe powikłania ta metoda jest stosowana u młodszych chorych bez istotnych chorób współistniejących, u których nie powiodło się standardowe leczenie. U pozostałych chorych dobiera się leczenie w zależności od sytuacji klinicznej. Niestety możliwości terapeutyczne w nowotworze mielodysplastycznym są dość ograniczone, a leki działają tylko u części pacjentów.
Chorych dzieli się na pacjentów wysokiego i niskiego ryzyka, co określa się za pomocą skal rokowniczych. Chorzy wysokiego ryzyka są to pacjenci, u których choroba ma agresywny przebieg – na przykład może szybko przejść w ostrą białaczkę szpikową, a także powodować ciężkie powikłania.
W leczeniu MDS ważne jest holistyczne podejście do pacjenta, uwzględniające wsparcie psychologiczne, dietetyczne oraz rehabilitacyjne – które mogą pomóc w radzeniu sobie z objawami choroby i poprawie ogólnego samopoczucia.
Na podstawie:
autor: Beata Igielska
źródło: zdrowie.pap.pl
PRZJEDŹ DO: ONKOHEMATOLOGIA